Оглавление
Что такое жировой гепатоз, неалкогольная жировая болезнь печени (НАЖБП)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильев Р. В., врача общей практики со стажем в 14 лет.
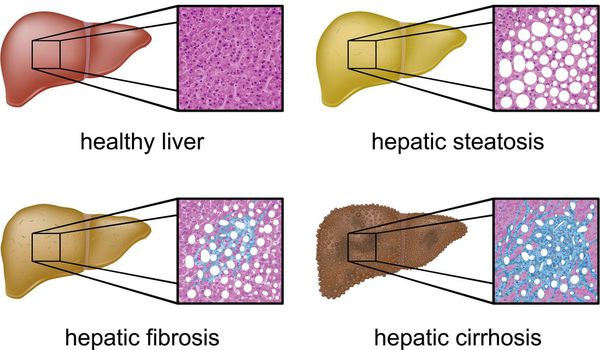
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит) — это неинфекционное структурное заболевание печени, характеризующееся изменением ткани паренхимы печени вследствие заполнения клеток печени (гепатоцитов) жиром (стеатоз печени), которое развивается из-за нарушения структуры мембран гепатоцитов, замедления и нарушения обменных и окислительных процессов внутри клетки печени.
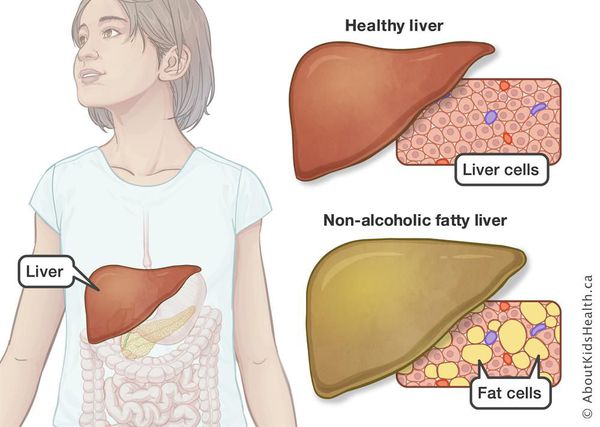
Все эти изменения неуклонно приводят к:
- разрушению клеток печени (неалкогольный стеатогепатит);
- накоплению жировой и формированию фиброзной ткани, что вызывает уже необратимые, структурные (морфологические) изменения паренхимы печени;
- изменению биохимического состава крови;
- развитию метаболического синдрома (гипертоническая болезнь, ожирение, сахарный диабет);
- в конечном итоге, циррозу.
Метаболический синдром — широко распространённое состояние, характеризующееся снижением биологического действия инсулина (инсулинорезистентность), нарушением углеводного обмена (сахарный диабет II типа), ожирением центрального типа с дисбалансом фракций жира (липопротеинов плазмы и триглицеридов) и артериальной гипертензией. [2] [3] [4]
В большинстве случаев НАЖБП развивается после 30 лет. [7]
Факторами риска данного заболевания являются:
- малоподвижный образ жизни (гиподинамия);
- неправильное питание, переедание;
- длительный приём лекарственных препаратов;
- избыточная масса тела и висцеральное ожирение;
- вредные привычки.
Основными причинам развития НАЖБП являются: [11]
- гормональные нарушения;
- нарушение жирового обмена (дисбаланс липопротеидов плазмы);
- нарушение углеводного обмена (сахарный диабет);
- артериальная гипертензия;
- ночная гипоксемия (синдром обструктивного апноэ сна).
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %. [3]
Ожирение определяется по формуле вычисления индекса массы тела (ИМТ): ИМТ = вес (кг) : (рост (м)) 2 . Если человек, например, весит 90 кг, а его рост — 167 см, то его ИМТ = 90 : (1,67х1,67) = 32,3. Этот результат говорит об ожирении I степени.
- 16 и менее — выраженный дефицит массы;
- 16-17,9 — недостаточная масса тела;
- 18-24,9 — нормальный вес;
- 25-29,9 — избыточная масса тела (предожирение);
- 30-34,9 — ожирение I степени;
- 35-39,9 — ожирение II степени;
- 40 и более — ожирение III степени (морбидное).
Источник
Что такое описторхоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александров П. А., инфекциониста со стажем в 13 лет.
Симптомы описторхоза
В современном мире патоморфоз и клиническая картина описторхоза претерпели значительные изменения — если ранее достаточно часто через 2-3 недели после заражения (инкубационного периода) выявлялась яркая картина острого заболевания, то в последние десятилетия острый описторхоз стал скорее исключением из правил (в основном у пришлого населения из неэндемичных областей), а на первый план по статистике выходит выявление уже хронического, длительно текущего процесса.
Острый описторхоз
Заболевание начинается с повышения температуры тела до фебрильных цифр (37,1-38,0°C), лихорадки разнообразного характера, продолжающейся до 3-4 недель. Одновременно возникают высыпания на теле аллергического характера (уртика) различной выраженности и интенсивности, длительностью до двух недель.
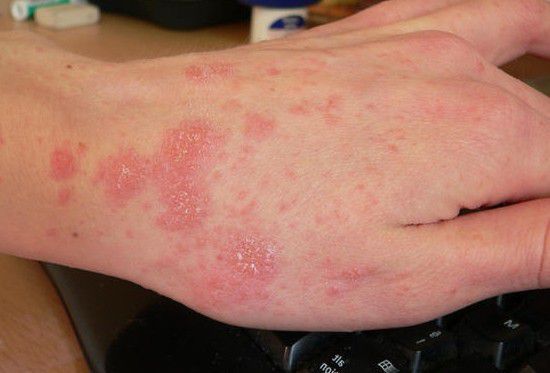
Возможен бронхолёгочный синдром (сухой кашель, першение в горле, одышка), который может быть принят за ОРЗ.
Снижается аппетит, появляется головная боль без чёткой локализации, слабость, снижение работоспособности, нарушения сна, миалгии и артралгии мигрирующего характера, могут быть периферические отёки.
Появляется и нарастает тяжесть и боли в области правого подреберья различного характера, нередко иррадиирующие в правые отделы туловища. Возможно развитие желтухи, зуда кожи (повышенное поступление в кровь желчных пигментов), потемнение мочи и осветления кала.
Нередко появляется тошнота, изжога, рвота горечью. Вздувается живот, становится чувствительным при пальпации, нарушается стул (обычно кашицеобразный со слизью). Увеличиваются размеры печени (край её становится болезненным), особенно если имеется сопутствующее заболевание печени, иногда селезёнки. Нередко выявление положительных пузырных симптомов (Ортнера, Кера). Через несколько недель от начала заболевания вся острая симптоматика отступает и постепенно на первый план выходят симптомы хронического описторхоза.
Хронический описторхоз
Заболевание характеризуется крайне разнообразной симптоматикой, нередко «сборной солянкой» различного рода жалоб, иногда совершенно без видимой связи с основным заболеванием. Нередки случаи латентного течения (полное отсутствие жалоб).
Наиболее характерными и часто встречающимися при манифестных формах являются периодические или длительно протекающие дискомфортные и слабоболевые ощущения в правом подреберье, симптомы кишечной диспепсии (тошнота, чувство горечи во рту, вздутие живота, метеоризм, дискомфорт в области кишечника, неустойчивый стул). Достаточно характерным является нарушение моторики желчевыводящей системы по различным типам (гипо- и гиперкинетический).
В общих чертах больные могут предъявлять жалобы на повышенную утомляемость, неспособность качественно выполнять привычную работу, повышение потливости, периодические повышения температуры тела до субфебрильных цифр, озноб, снижение аппетита и отвращение к тяжёлой пище (жирное, жареное, острое), повышение раздражительности, головные боли умеренной интенсивности, периодические высыпания на теле (иногда зудящие), длительное активное течение имеющихся хронических заболеваний, плохо поддающихся стандартной терапии. Из таких заболеваний следует выделить болезни желудочно-кишечного тракта (гастрит, дуоденит, язва, вялотекущий панкреатит, дисбактериозы кишечника), болезни сердечно-сосудистой и нервной систем (вегето-сосудистая дистония, артериальная гипертензия). [4] [6] [9]
Описторхоз у детей протекает так же, как и у взрослых. При выборе препаратов учитывается возраст и вес ребёнка.
Источник
Врачи отделения реанимации и интенсивной терапии, хирургического отделения клиники Медицина 24/7 имеют большой опыт оказания экстренной помощи и срочного лечения острого панкреатита
Причины и факторы развития панкреатита
- Неправильное питание. Поджелудочная железа относится к пищеварительной системе, поэтому чувствительна к неправильному питанию. Злоупотребление острой, жирной, жареной пищей вызывает повышенную выработку желчи и панкреатических ферментов. Усиленное поступление желчи в кишку становится причиной обратного заброса ферментов в поджелудочную железу, развивается билиарный панкреатит.
- Злоупотребление алкоголем.
- Желчекаменная болезнь, калькулезный холецистит. Выход протока поджелудочной железы находится прямо напротив фатерова сосочка — выхода общего желчного протока (холедоха). Это напрямую связывает билиарный панкреатит с заболеваниями желчевыводящих путей.
- Травмы. Воспаление поджелудочной железы может развиться на фоне травмы или повреждения (например, вследствие хирургического вмешательства).
- Вирусные или бактериальные инфекции. Воспалительный процесс может быть спровоцирован бактериальной инфекцией (кампилобактериями, микоплазмой, др.) или вирусами (Коксаки, гепатита, свинки, др.).
- Прием лекарственных препаратов. Поджелудочная железа чувствительна к приему гормональных препаратов (кортикостероидов, эстрогенов), а также ряда других лекарственных средств.
- Гастрит, гастродуоденит. Повышенная концентрация соляной кислоты в желудке стимулирует выработку ферментов поджелудочной железы и может спровоцировать их раннее созревание с развитием воспалительного процесса. Воспаление желудка (гастрит) зачастую сочетается с дуоденитом — воспалением кишки, из которой оно может распространиться на поджелудочную железу.
- Гельминтоз. Гельминты — это паразиты, которые выделяют в процессе жизнедеятельности токсины, способные спровоцировать воспаление.
- Эндокринные заболевания. Поскольку поджелудочная железа относится не только к пищеварительной, но также к эндокринной системе, ее воспаление бывает вызвано гормональными сбоями.
Источник
Восстановление после удаления желчного пузыря. Рекомендации гастроэнтеролога после удаления желчного пузыря. Лекарства от аптеки Максавит
Симптомы желчнокаменной болезни
 ЖКБ проявляется болью, тяжестью и дискомфортом в правом подреберье, нарушением пищеварения (рвотой, тошнотой, вздутием живота, отрыжкой). Возникает непереносимость жирной пищи, молочных продуктов, а также острых и жареных блюд. Среди других симптомов нарушения работы желчного пузыря можно отметить:
ЖКБ проявляется болью, тяжестью и дискомфортом в правом подреберье, нарушением пищеварения (рвотой, тошнотой, вздутием живота, отрыжкой). Возникает непереносимость жирной пищи, молочных продуктов, а также острых и жареных блюд. Среди других симптомов нарушения работы желчного пузыря можно отметить:
- повышение температуры тела;
- потемнение мочи и осветление кала;
- постепенное снижение массы тела;
- пожелтение кожных покровов, склер глаз;
- быструю утомляемость, общее ухудшение самочувствия.
Желчнокаменная болезнь диагностируется на основании лабораторных анализов, УЗИ, КТ, МРТ, а также рентгенологического исследования.
Выявление камней в желчном пузыре не всегда требует специфического лечения. Если у пациента нет осложнений, то врачи прибегают к выжидательной тактике. Помимо этого, разработаны методы растворения песка и камней с помощью ряда препаратов, но подобная терапия не является панацеей от ЖКБ. Со временем камни образуются снова.
Удаление ЖП показано при появлении осложнений, таких как острый или хронический калькулезный холецистит. При успешном хирургическом лечении пациент избавляется от негативных симптомов без каких-либо серьезных последствий для качества жизни.
Источник
Антитела к коронавирусу: расшифровка анализа, показатели антител. Расшифровка результатов теста на антитела к коронавирусу.
Заключение
Антитела – одна из составляющих гуморального иммунитета. Это иммуноглобулины плазмы крови, которые нейтрализуют антигены или привлекают для этого другие специализированные клетки иммунитета. В случае с коронавирусной болезнью в диагностических целях определяют иммуноглобулины М, G и А. Наличие IgМ и IgА говорит об острой фазе заболевания или периоде выздоровления. IgG появляются позже, поэтому их наличие указывает на то, что человек встречался с вирусом SARS-CoV-2.
У теста на антитела имеются и свои недостатки, среди которых:
- Неоднозначность результатов. Отсутствие антител вовсе не означает отсутствие болезни в анамнезе. Иммуноглобулины со временем исчезают. При этом сохраняется клеточный иммунитет, который продолжает защищать переболевшего или вакцинированного человека. Однако, если через месяц после болезни или инфекции антител нет, то наличие клеточного ответа маловероятно. То есть нет прямой и точно известной корреляции между титром антител и степенью активации цитотоксического клеточного звена, но есть зависимость по типу да-нет.
- Погрешности. Точность такого тестирования оставляет желать лучшего. Малое количество антител достоверно определяется с трудом.
Помните, что и при наличии антител нет 100%-й гарантии избежать заражения. Поэтому продолжайте носить маски, соблюдайте дистанцию и другие профилактические рекомендации.
Источник


